Các nghiên cứu hiện tại: Vaccine HPV có thể ngăn ngừa ung thư cổ tử cung hay không?
Sự Thật Về Vaccine HPV (Phần 3)
Sự suy giảm niềm tin của công chúng đối với vaccine COVID-19 ảnh hưởng đáng kể đến tỷ lệ chích vaccine phòng các bệnh thông thường ở trẻ em. Loạt bài này khám phá các nghiên cứu quốc tế được thực hiện trong hai thập niên qua về vaccine phòng virus u nhú ở người (HPV) – được cho là một trong những loại vaccine hiệu quả nhất cho đến nay.
Trong phần 1 và 2 của loạt bài này, chúng ta đã thảo luận về vaccine HPV và mối liên quan giữa vaccine này với chứng suy buồng trứng và bệnh tự miễn dịch. Trong phần 3, chúng ta sẽ đến với những nghi vấn liên quan đến hiệu quả của vaccine trong phòng ngừa ung thư cổ tử cung, và những hạn chế của các thử nghiệm lâm sàng liên quan để đánh giá các tác dụng như vậy.
Phần 1: Bằng chứng về các tác dụng phụ trầm trọng của một trong những vaccine hiệu quả nhất
Tóm tắt các sự kiện chính
- Có nhiều trở ngại trong việc thiết kế một thử nghiệm lâm sàng hợp lý có thể chứng minh tác dụng phòng ngừa ung thư cổ tử cung của vaccine HPV, ví dụ như thời gian thực hiện lâu, thiếu sự đồng ý đầy đủ, sự phức tạp giữa nhiễm trùng HPV và ung thư cổ tử cung, cũng như những ảnh hưởng tiêu cực của hành vi tình dục ở nữ giới có thể làm gia tăng nguy cơ ung thư cổ tử cung.
- Hầu hết các thử nghiệm can thiệp lâm sàng về HPV đều có thời gian theo dõi quá ngắn để đưa ra kết luận chắc chắn.
- Trong một thử nghiệm quan sát lớn ở Thụy Điển, được xem là nghiên cứu thuyết phục nhất để chứng minh các tác dụng của vaccine HPV đối với ung thư cổ tử cung, một số yếu tố gây nhiễu đã không được cân bằng đầy đủ giữa nhóm đã chích vaccine HPV và nhóm chưa chích vaccine.
- Dữ liệu từ chương trình Giám sát, Dịch tễ học, và Kết quả cuối cùng (SEER) của Viện Ung thư Quốc gia và nghiên cứu khác của Hoa Kỳ đã phát hiện rằng vaccine HPV không có tác động trong việc giảm tỷ lệ ung thư.
- Hai nghiên cứu dựa trên hồ sơ ở Úc và Anh cho thấy việc chích vaccine có liên quan đến sự gia tăng tỷ lệ ung thư cổ tử cung ở một số nhóm tuổi.
Nhiễm trùng HPV gây ung thư cổ tử cung sau một thời gian dài
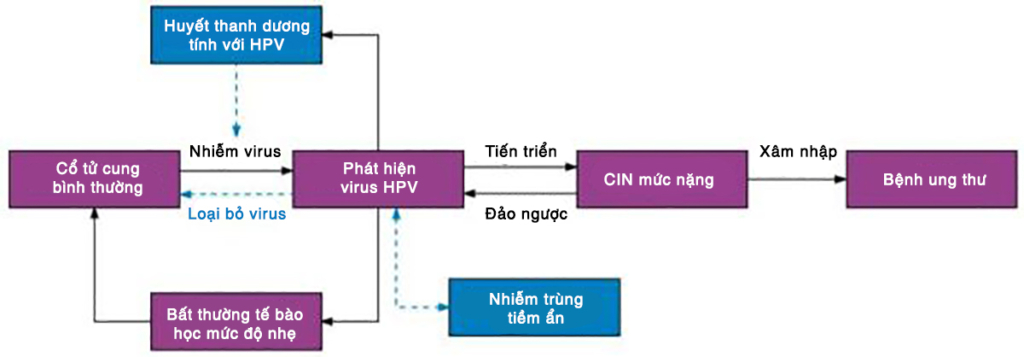
Thông thường, giai đoạn từ nhiễm trùng HPV đến khi [xuất hiện] các bất thường biểu mô cổ tử cung, sau đó là ung thư cổ tử cung thường diễn ra trong thời gian dài.
Nhiễm trùng HPV thường kéo dài 12-18 tháng và thậm chí bị hệ miễn dịch loại bỏ. Có ít hơn 10% trường hợp nhiễm HPV kéo dài dai dẳng.
Có hai loại tổn thương tiền ung thư cổ tử cung, mức độ nhẹ và mức độ nặng. Loạn sản biểu mô cổ tử cung nhẹ độ 1 (CIN1) thường diễn ra thoáng qua và tự khỏi trong vòng 1 đến 2 năm.
Chỉ có một số trường hợp nhiễm trùng dai dẳng tiến triển đến mức độ nặng có ý nghĩa trên lâm sàng, CIN2 hoặc CIN3. Trong khi đó, thời gian trung bình từ CIN2/3 qua giai đoạn chuyển tiếp đến ung thư được ước tính là 23.5 năm. Ở những người có hệ miễn dịch yếu, ung thư liên quan đến HPV có thể tiến triển nhanh hơn.
Một bài đánh giá về quá trình tiến triển của nhiễm trùng HPV đã làm sáng tỏ con đường phức tạp từ nhiễm trùng đến ung thư. Những gì đã biết được thể hiện bằng ô màu tím và những điều chưa chắc chắn nằm ở ô màu xanh.
Khó khăn khi thực hiện các thử nghiệm lâm sàng đối với vaccine HPV
Do thời gian từ nhiễm trùng HPV đến ung thư cổ tử cung khá dài, việc thiết kế và thực hiện một thử nghiệm đối chứng ngẫu nhiên khá khó khăn. Thiếu sự theo dõi lâu dài là một vấn đề phổ biến đối với hầu hết các thử nghiệm lâm sàng để chứng minh tính hiệu quả của vaccine HPV trong việc phòng ngừa ung thư cổ tử cung.
Ví dụ, một nghiên cứu năm 2007 phát hiện rằng vaccine Gardasil rất hiệu quả trong việc giảm các tổn thương tiền ung thư cổ tử cung. Nghiên cứu này có thời gian theo dõi chỉ trung bình 3 năm sau khi chích liều đầu tiên.
Hơn nữa, do nhiều điều vẫn chưa chắc chắn về quá trình tiến triển từ nhiễm trùng HPV đến ung thư cổ tử cung, nên rất khó để xác định tính hiệu quả của vaccine HPV. [Trong khi đó], thiết kế của thử nghiệm đối chứng ngẫu nhiên giúp cân bằng hai nhóm – vaccine và giả dược – để mọi biến số định tính gây nhiễu có thể ảnh hưởng đến kết cục của thử nghiệm đều được phân bố đồng đều. Tuy nhiên, nếu nhóm điều trị biết họ đã chích vaccine, thì hành vi của họ có thể thay đổi không? Họ có thể ít sợ rủi ro hơn, và nghĩ mình đã được bảo vệ?
Ví dụ, những cô gái có thể nghĩ rằng họ đã chích vaccine và “được bảo vệ” khỏi ung thư cổ tử cung, họ có thể có xu hướng bắt đầu quan hệ tình dục sớm hơn hoặc tham gia vào các hoạt động tình dục với nhiều bạn tình hơn. Tuy nhiên, quan hệ tình dục khi còn trẻ, nhiều bạn tình, và uống thuốc tránh thai có liên quan đến sự gia tăng nguy cơ ung thư cổ tử cung ở phụ nữ.
Nói cách khác, vaccine HPV có thể cung cấp một số tác dụng bảo vệ nếu được chích trước khi bắt đầu hoạt động tình dục, nhưng cũng có thể liên quan đến việc làm gia tăng những hành vi nguy cơ. Do đó, [để trả lời cho] câu hỏi phức tạp rằng các lợi ích của vaccine liệu có vượt trội hơn so với bất kỳ rủi ro nào hay không thì cần đến một nghiên cứu cẩn thận theo chiều dọc.
Phân tích 12 thử nghiệm lâm sàng về hiệu quả của vaccine HPV
Vào năm 2020, một nghiên cứu của Đại học Queen Mary do Tiến sĩ Claire Rees dẫn đầu đã xem xét 12 thử nghiệm lâm sàng ngẫu nhiên đối với vaccine Cervarix và Gardasil. Các nhà điều tra đã phát hiện rằng các thử nghiệm không bao gồm đại diện quần thể của các nhóm mục tiêu chích vaccine, và thiết kế thử nghiệm có thể đã phóng đại hiệu quả của vaccine.
Ví dụ, một thiết kế thử nghiệm đã tạo ra bằng chứng rằng vaccine giúp phòng ngừa CIN1. Nhưng điều này không có ý nghĩa vì những tổn thương này thường tự khỏi.
Hơn nữa, nghiên cứu đã tiếp cận hiệu quả chống lại các tổn thương tiền ung thư mức độ nhẹ. Nhưng điều này không nhất thiết gợi ý về khả năng chống lại những tổn thương nặng hơn nhưng ít gặp hơn ở mức độ nặng.
Cuối cùng, sàng lọc tế bào học được thực hiện cách mỗi 6 đến 12 tháng thay vì 36 tháng (khoảng thời gian sàng lọc thông thường), có nghĩa là người ta có thể đã đánh giá quá cao hiệu quả của vaccine, vì các tổn thương cấp độ thấp có thể tự lành.
Tất cả điều này là để nói rằng cho dù vaccine HPV có thể có hiệu quả trong phòng ngừa các tổn thương trầm trọng dẫn đến ung thư cổ tử cung, nhưng rất khó để xác định qua những thử nghiệm có thiết kế sơ sài này. [Chúng ta] không thể kết luận được điều gì nếu không có một thử nghiệm lớn hơn giúp phát hiện sự khác biệt trong tỷ lệ những tổn thương cổ tử cung trầm trọng hơn theo lịch trình sàng lọc thông thường. Tuy nhiên, vẫn chưa có một thử nghiệm như vậy.
Nghiên cứu hồ sơ sức khỏe của Thụy Điển
Một nghiên cứu dựa trên hồ sơ sức khỏe toàn quốc của Thụy Điển đã theo dõi 1,672,983 phụ nữ trong 12 năm để đánh giá mối liên quan giữa vaccine HPV và nguy cơ ung thư cổ tử cung.
Trong nghiên cứu này, tỷ lệ ung thư cổ tử cung là 47 trên 100,000 phụ nữ đã chích vaccine và 94 trường hợp trên 100,000 phụ nữ chưa chích vaccine. Điều này gợi ý rằng vaccine HPV4 có liên quan đến việc giảm nguy cơ ung thư cổ tử cung xâm lấn ở cấp độ dân số từ 49% đến 63%.
Mặc dù các kết quả là tích cực, các nhà nghiên cứu đã đưa ra một số lo ngại.
Đầu tiên, phụ nữ đã chích vaccine HPV nhìn chung khỏe mạnh hơn phụ nữ chưa chích vaccine. Đây được gọi là “sai lệch trong chọn mẫu khỏe mạnh.”
Thứ hai, tiền sử ung thư cổ tử cung của người mẹ có thể liên quan đến quyết định chích vaccine và nguy cơ ung thư cổ tử cung tiềm ẩn cũng như tỷ lệ sàng lọc.
Thứ ba, lối sống và các yếu tố sức khỏe như hút thuốc, quan hệ tình dục, nhiều bạn tình, dùng thuốc viên tránh thai, và béo phì được cho là có liên quan đến nguy cơ ung thư cổ tử cung. Những yếu tố này không được phân tích kỹ lưỡng trong nghiên cứu này và có thể góp phần [làm sai lệch kết quả].
Hơn nữa, trình độ học vấn của cha mẹ và thu nhập gia đình hàng năm có thể ảnh hưởng tới các yếu tố lối sống như tình trạng hút thuốc.
Điểm mạnh của nghiên cứu này bao gồm quy mô, thời gian theo dõi, và kết cục hướng đến là ung thư xâm lấn mà không phải tổn thương mức độ nhẹ. Tuy nhiên, điều này không thể loại bỏ mối liên quan giữa các yếu tố lối sống, quyết định chích vaccine, và ung thư cổ tử cung. Chỉ [khi tiến hành] thử nghiệm đối chứng ngẫu nhiên (RTC) mới có thể cân bằng hai nhóm về các yếu tố nguy cơ liên quan không đo lường. Tuy nhiên cho dù các yếu tố nguy cơ (hành vi tình dục) đã hoàn toàn được cân bằng về mức cơ bản với thử nghiệm RTC, thì [cũng] rất khó để duy trì sự cân bằng trong toàn bộ quá trình nghiên cứu sau khi chích vaccine.
Không tìm thấy mối liên quan nào trong cơ sở dữ liệu Hoa Kỳ
Trong khi đó, các nhà nghiên cứu không tìm thấy mối liên quan nào giữa việc chích vaccine và tỷ lệ tử vong ở Hoa Kỳ.
Theo chương trình SEER của Viện Ung thư Quốc gia, tỷ lệ tử vong do ung thư cổ tử cung trước khi giới thiệu vaccine Gardasil ở Hoa Kỳ đã giảm dần trong nhiều năm và đến năm 2006, tỷ lệ tử vong là 2.4 người trên 100,000 người phụ nữ. Dữ liệu từ năm 2016–2020 là 2.2 trên 100,000 phụ nữ – về cơ bản là không thay đổi.
Một nghiên cứu cắt ngang có mẫu đại diện toàn quốc gồm 9,891 người trưởng thành trong độ tuổi 20–59 không tìm thấy mối liên quan nào giữa chích vaccine và các loại ung thư liên quan đến HPV.
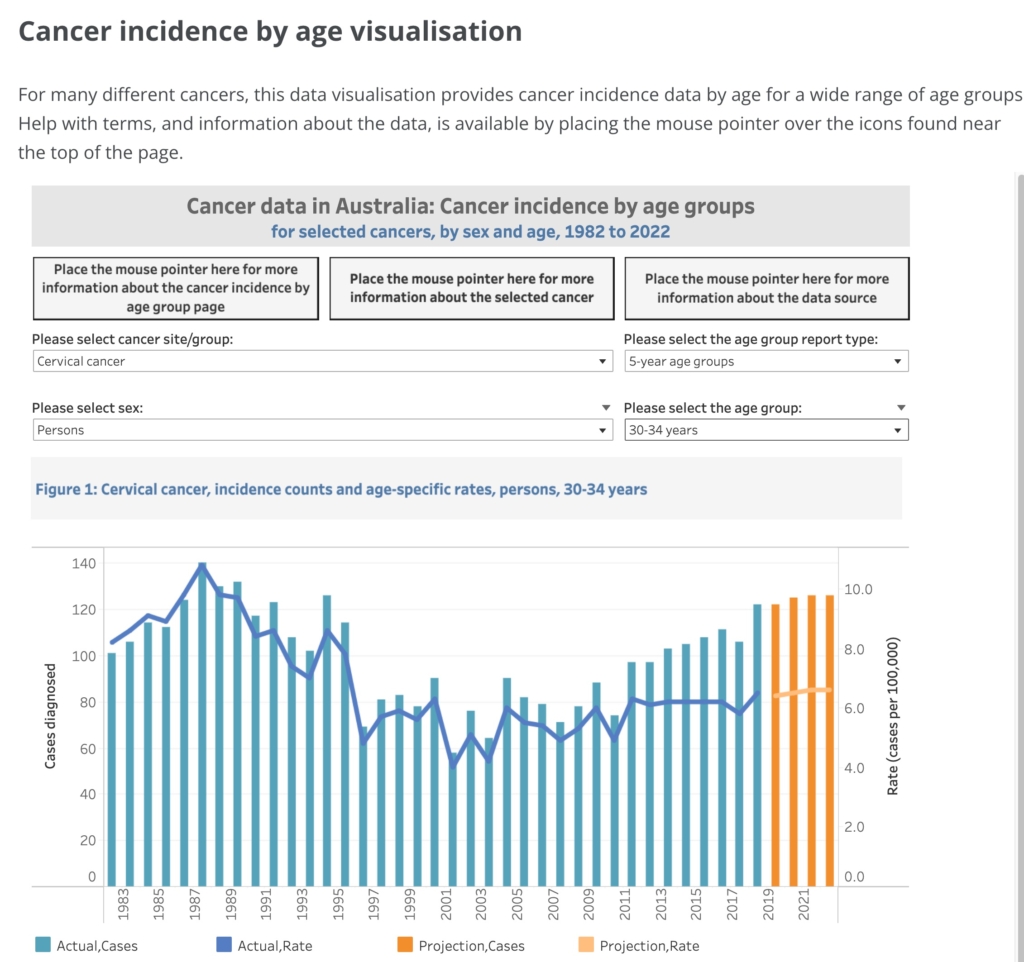
Úc: Các trường hợp ung thư cổ tử cung gia tăng sau khi khai triển vaccine HPV
Ở Úc, dữ liệu của chính phủ cũng tiết lộ sự gia tăng tỷ lệ ung thư cổ tử cung tương tự trong một số nhóm tuổi ở phụ nữ sau khi khai triển vaccine Gardasil.
Mười ba năm sau khi vaccine Gardasil được khuyên dùng cho lứa tuổi thanh thiếu niên, tỷ lệ chẩn đoán ung thư cổ tử cung đã tăng 30% ở phụ nữ 30–34 tuổi (4.9 trường hợp/100,000 so với 6.6 trường hợp/100,000 vào năm 2020).
Mặc dù tỷ lệ này đã giảm ở các nhóm tuổi khác, nhưng vẫn cần một lời giải thích sự gia tăng bất thường ở nhóm tuổi 30–34.
Chúng ta nên xem xét đến một số yếu tố.
Đầu tiên, cơ sở dữ liệu này không cho biết giai đoạn ung thư. Nhiều trường hợp ung thư được chẩn đoán ở giai đoạn đầu có thể dẫn đến gia tăng tỷ lệ ung thư.
Thứ hai, tỷ lệ ung thư giảm có thể là do tỷ lệ sàng lọc giảm, có lẽ là vì đại dịch và/hoặc ngại xét nghiệm.
Thứ ba, Úc có tỷ lệ người nhập cư từ Nam Á ngày càng tăng và những yếu tố văn hóa [của người vùng này] có thể ảnh hưởng đến tỷ lệ sàng lọc ung thư cổ tử cung. Một nghiên cứu về phụ nữ Nam Á sống ở Úc cho thấy gần một nửa người dân chưa bao giờ làm xét nghiệm sàng lọc trước đó.
Tỷ lệ ung thư cổ tử cung tăng sau khi chích vaccine HPV ở Anh
Nước Anh đã giới thiệu chích vaccine HPV vào năm 2008 cho các bé gái từ 12-13 tuổi và áp dụng cho những bé gái từ 14–18 tuổi. Nhiều người dự kiến tỷ lệ ung thư cổ tử cung ở phụ nữ từ 20–24 tuổi sẽ giảm vào năm 2014 khi các nhóm chích ngừa trước đó đã bước vào độ tuổi 20.
Tuy nhiên, thống kê quốc gia năm 2016 cho thấy sự gia tăng đầy lo ngại và đáng kể lên đến 70% trường hợp ung thư cổ tử cung ở độ tuổi 20–24 (tức là 2.7/100,000 vào năm 2012 đến 4.6/100,000 vào năm 2014). Mặc dù tác giả cho rằng còn quá sớm để kết luận tính hiệu quả của vaccine trong bảo vệ chống ung thư, nhưng điều này đáng được nghiên cứu thêm.
Theo đó, một phân tích được tiến hành ở Anh vào năm 2018 nhằm đáp ứng mối quan tâm của người dân về sự gia tăng tỷ lệ ung thư này.
Các nhà nghiên cứu từ Đại học Queen Mary và Đại học King’s College London phát hiện nguyên nhân là do sự gia tăng tỷ lệ phụ nữ thực hiện sàng lọc lần đầu ở độ tuổi trung bình 24.5. Tỷ lệ này chỉ tăng ở ung thư cổ tử cung giai đoạn I. Nhưng không có bằng chứng về việc thiếu sàng lọc dẫn đến tỷ lệ gia tăng.
Mặc dù các nhà nghiên cứu cho rằng còn quá sớm để kết luận hiệu quả bảo vệ chống ung thư của vaccine, các phát hiện này đáng để nghiên cứu thêm.
Vaccine HPV có thể khiến nhiễm trùng HPV nặng hơn?
Bên cạnh những hiệu quả không rõ ràng của vaccine trong phòng ngừa ung thư, các nghiên cứu còn cho thấy việc ức chế các chủng HPV thông qua vaccine có thể tạo ra các chủng virus có độc lực cao hơn.
Ví dụ, một nghiên cứu năm 2015 đã phát hiện rằng phụ nữ trẻ trưởng thành được chích ngừa có tỷ lệ nhiễm các loại HPV có nguy cơ cao hơn so với các loại 16 và 18, khiến họ có nguy cơ bị ung thư cổ tử cung và các loại ung thư liên quan HPV khác với mức độ nặng hơn.
(Còn tiếp phần 4)
Vân Hi biên dịch
Quý vị tham khảo bản gốc từ The Epoch Times